Václav Fejt
V následující úvaze budu předpokládat, že běžný lékař či jiný zdravotník sice pilně studuje, ale nestíhá sledovat všechno. Zdrojem poznání jsou pro něj tudíž kromě prestižních odborných publikací také doporučení různých společností, běžná periodika, informace od dodavatelů léčiv, rady zkušenějších kolegů, přednášky specialistů a podobně. Takové informace pak ověřuje svou praxí: když mu něco funguje a dává smysl v širším kontextu, stává se to součástí jeho pohledu na svět a další informace přijímá snadněji, když tento kontext doplňují, ale zásadně nemění. Tudíž předpokládám, že osobní přímá zkušenost je základní branou, která řídí další příjem informací do širšího myšlenkového modelu.
Dále předpokládám, že většina zdravotníků pracuje se zaujetím pro blaho pacientů – ať již pro pocit dobře konané práce, intelektuálního uspokojení či z altruistického přesvědčení. Pocty nebo zisk jsou pro ně jen sekundární motivací.
A posledním východiskem jsou odhady reálného průběhu koronavirové epidemie. Tuto nesnadnou úlohu si zjednoduším a použiju svůj odhad, přičemž si jej rád nechám opravit lepšími čísly.
Vyjímám z předpokladů filosofické, náboženské nebo jiné názorové ukotvení lékaře nebo jiného zdravotníka, kterým se řídí při rozhodování v situacích neúplného poznání. Přísně exaktní přístup je v medicíně vzácný: příliš často je konfrontován s potřebou něco dělat, i když nevíme dost.
Na základě těchto východisek se pokusím popsat situaci, jak ji během epidemie vidí zdravotníci na různých místech systému a vysvětlit, jak je možné, že si často nerozumějí, i když mají přístup ke stejným datům.
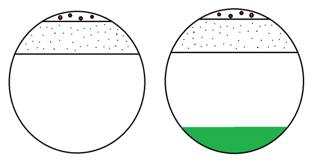
1. Naivní stav – rok 2019. Celá populace byla virem netknuta, imunologicky naivní a odkázaná na pouze nespecifickou imunitu. Bílá plocha na Obrázku 1 značí neimunní, plně vnímavou populaci.
2. První případy – jaro a podzim 2020. První jarní vlnka v roce 2020 přinesla první případy (malé tečky) i těžké až fatální (silné tečky). Těžké případy, byť vlastně sporadické, byly první klinickou zkušeností s chorobou, kterou předcházela pověst předchozího SARS. Dopadem první vlny byl vznik první skupiny lidí s postinfekční imunitou (zelené pole na Obrázku 2). Podzimní vlna 2020, významně větší a s větším množstvím těžkých případů přidala zdravotníkům častou zkušenost s onemocněním vlastní osoby a též s výpovědí protilátkových testů.
3. Počátek vakcinace – 2021. K vrstvě lidí chráněných před těžkým průběhem (asi rok po nemoci se ochrana po prodělání nemoci jevila jako velmi účinná – zelená vrstva) přibývali postupně nejdříve profesně a pak věkově preferovaní občané a prostřednictvím vakcinace přidávali ke kolektivní imunitě další podíl (červená vrstva na Obrázku 3). V té době vakcinace fungovala dobře, chránila asi 5–7 měsíců. Zároveň se zeslábnutím epidemie na jaře a v létě 2021 ubylo aktuálně nemocných, nicméně obě skupiny imunizovaných procentuálně rostly (Obrázek 3).
4. Optimistický popis situace v létě 2021. ÚZIS uváděl, že u nás bylo v létě 2021 17 % lidí s prokázaným prodělaným onemocněním, šlo ovšem pouze o hlášenou pozitivitu v PCR. Tento odhad mohl být přeceněn kvůli falešné pozitivitě PCR. Daleko větší chyba však byla na druhou stranu: většina nakažených nebyla testována. Podle vlastních malých studií, studie PROSECO i podle prosté zkušenosti odhaduji, že se v létě 2021 pohyboval podíl lidí s postinfekční imunitou kolem 45–50%.
K tomu byla k dispozici data o počtech vakcinovaných, v červenci kolem 60%. Na první pohled, po odečtení pár procent principiálních odpůrců jakékoli vakcinace (bílá oblast), musela být určitá skupina přeočkována i po nemoci (šrafovaná oblast) a optimista mohl předpokládat, že kolektivní imunity bylo prakticky dosaženo (Obrázek 4).
bíle naivní populace, zeleně postinfekční imunita, červeně – imunita po očkování, šrafovaně kombinace postinfekční imunity a imunity po očkování
5. Realistický popis situace v létě 2021. Bohužel postinfekční a postvakcinační imunitu nešlo prostě sečíst, protože se jejich segmenty překrývaly daleko víc, než optimisté soudili. Užitek z vakcinace mělo tak menší procento a segment zcela nechráněné populace byl významně velký (bílá plocha na Obrázku 5).
bíle naivní populace, zeleně postinfekční imunita, červeně – imunita po očkování, šrafovaně kombinace postinfekční imunity a imunity po očkování
6. Vanutí imunity na podzim 2021. Na podzim uplynul rok od první vlny a začali jsme pozorovat první reinfekce. Byly povětšinou lehké, ale prokazatelné růstem hladin protilátek a mohly se podílet na šíření viru. Významnější bylo vanutí účinnosti vakcín u očkovaných osob, které přestávaly u očkovaných osob fungovat už po půl roce, kalendářně se pokles imunity projevil ve stejnou dobu jako pokles imunity u lidí, kteří byli rok po první infekci. Podzimní vlna 2021 měla proto velký prostor (bílá šrafura na Obrázku 6), nejen pro větší infekciozitu varianty delta.
7. Podzimní delta 2021. Podzimní vlna nesená hlavně variantou delta způsobila velké množství lehkých infekcí, a to jak u neimunizovaných, tak postinfekčně chráněných jedinců. Na straně vakcinovaných nebyly bohužel vzácné ani těžké až fatální průlomové infekce. Většina těžce nemocných byla pochopitelně z neimunizované skupiny a můžeme si klást otázku, proč se vakcinační úsilí na podzim 2021 nesoustředilo zejména na očkování rizikových skupin místo toho bylo očkováno mnoho mladých nerizikových osob.
Stejnou situaci prožívaly dvě skupiny odborníků jinak – představitelem skupiny A může být zdravotník, který nepracuje v nemocnici, představitelem skupiny B je zdravotník z covidové jednotky. A právě nyní se kriticky začal lišit zkušenosti obou skupin odborníků, docházelo k zásadním názorovým neshodám a mnohde až k velmi vyhroceným situacím.
Pozorovatel A, který se vyskytl v prostředí s průměrnou nebo silnější incidencí v zimě 20/21 najednou viděl na podzim 2021 jen pár lehkých respiračních onemocnění, zčásti u vakcinovaných a zčásti u nevakcinovaných pacientů. Pozorovatel B, pracující přímo na ARO či JIP, viděl těžké až beznadějné případy, většinou nevakcinované v poměru k vakcinovaným dva až pět ku jedné. Ochranný efekt dříve překonaného onemocnění neviděl, protože takoví lidé se k němu prostě nedostali, byli extrémně vzácní, protože postinfekční imunita chránila skutečně dobře. Zkušenost pozorovatele B vedla k jednoznačnému závěru: kdyby byli všichni očkováni, měl by místo pěti těžkých případů jen dva – plošná vakcinace je tedy z jeho pohledu nutná, žádoucí a prospěšná. Naopak pozorovatel B neznal nikoho, kdo by měl nežádoucí účinky po vakcinaci, protože k němu prostě tito lidé nedorazili (viz Obrázek 7).
Pozorovatelé A a B si mohli porozumět jen s velkým úsilím a otevřenou myslí, protože každý viděl realitu z jiného úhlu. Oba měli přirozenou lidskou tendenci zaměňovat jimi pozorovanou část vesmíru za vesmír celý (Daniel Kahneman tomuto kognitivnímu zkreslení říká WYSIATI efekt). Oba měli také přirozenou lidskou tendenci nevidět data, která se nehodí do jejich preformovaného názoru.
8. Vlna omikronu – zima 2022. Floskule by řekla, že omikron zamíchal kartami. Počty PCR pozitivních i klinicky lehce nemocných začaly dynamicky růst a postiženi byli i ti, kteří by jinak byli docela dobře chráněni – reinfekce po deltě přišly s omikronem i dříve než za 60 dní, průlomy očkování nečekaly 5–7 měsíců. Nedokážeme predikovat, kdo onemocní a kdo ne. Marker ohrožení nemáme a ani se po něm nepátrá. Těžké infekce variantou omikron teprve poznáváme.
9. Co bude dál? Vakcinovaní, dosud nepromoření, se omikronem intenzivně promořují. Dosud neimunizovaní se promořují též a valem jich ubývá. Lidé se starší postinfekční imunitou se vakcinují, ale někdy naopak od rozhodnutí ustupují a čekají na aktuálnější vakcínu. Přibývá osob po dvou infekcích. Řádně vakcinovaní se často infikují, segmenty se stírají dalšími možnostmi a celé se to v čase mění vanutím a opětovnou expozicí. Pokud se přistoupí k pátrání po markeru ochrany (proti přenosu, nebo proti onemocnění, nebo proti těžkým stavům), budeme moci předvídat. Druhá možnost je, že se přistoupí pouze k úřednímu postupu pravidelné revakcinace. Anebo to všechno přestane být důležité.
Pohled pozorovatelů A a B se rozhodně rozmyje, překryje (viz Obrázek 8). Množství výjimek a nejasných stavů je roztrhá na mnoho menších názorových skupin. Jestli je to lidsky či názorově sblíží, zůstává nejasné.
Teď musíme zmínit medicínu založenou na důkazech. Klinik při péči o konkrétního pacienta používá EBM v širší podobě, zahrnující poznatky, vlastní zkušenost či intuici a přání a zvláštnosti pacienta. Při zobecňování, kdy rozhodujeme pro velkou skupinu lidí (populaci), kdy porovnáváme sílu důkazů, však musíme použít Haynesovy pyramidy. Dobře o tom nedávno psal Šimon Reich.
Hlavním poučením tohoto textu je, že důsledné uplatňování principů Evidence Based Medicine by umožnilo všem najít společnou řeč. Je nejvyšší čas vystoupit z táborů kognitivních zkreslení a pohlédnout na svět v celé jeho šíři a komplexitě – a to lze pouze pomocí přísného pojetí EBM.
Za cenné připomínky děkuji Tomáši Fürstovi.
Odkaz na článek Š.Reicha https://smis-lab.cz/2022/03/08/medicina-zalozena-na-dukazech/